2022年9月17日,医保局公布《2022年国家基本医疗保险、工伤保险和生育保险药品目录调整通过形式审查药品名单》,这意味着相关产品即将要进入2022年医保专家评审。
自医保局成立以来,医保目录已经实现了一年一调整的制度化和程序化的流程。
2018年9月19日,国务院办公厅在《关于完善国家基本药物制度的意见》中提出,要动态调整优化目录,基药目录的调整周期原则上不超过3年。最近一次调整是2018年,至今已经快4年。
2021年11月15日,国家卫健委对外公开征求《国家基药目录管理办法(修订草案)》(以下简称“基药修订草案”)意见,主要对基药目录的药品范围、制定程序、调出情形等作出了说明,并再次明确调整周期原则上不超过3年。自此,基药目标调整的消息就甚嚣尘上,但在修订草案发布后迟迟未见新动作。

1.基药目录的调整为何难?
医保目录的调整分为准备阶段、申报阶段、专家评审阶段、谈判/竞价阶段和公布结果阶段。
基药目录的制定程序也分为5个阶段:从国家基本药物专家库中,分别随机抽取专家成立目录咨询专家组和目录评审专家组;咨询专家组根据疾病防治和临床需求,经循证医学、药品临床使用监测、药物经济学等对药品进行技术评价,提出遴选意见,形成备选目录;评审专家组对备选目录进行技术论证和综合评议,形成目录初稿;)目录初稿送国家基本药物工作委员会各成员单位征求意见,修改完善形成目录送审稿;送审稿经国家基本药物工作委员会审核后,按程序报批,由国家卫生健康委对外发布并组织实施。
从流程来看,医保目录需要企业申报,基药目录不需要企业申报直接由专家选择,而且医保目录需要管理到竞价目录和医保谈判目录的竞价,还需要谈判环节,理论上医保目录的程序比基药目录的程序更复杂。
审评制度方面,医保目录和基药目录都是专家评审制度。
依照国家基本药物遴选管理的原则,国家卫生健康委负责建立专家咨询论证制度,组织建立国家基本药物专家库,报国家基本药物工作委员会审核。专家库主要由医学(含公共卫生)、药学(含中药学)、循证医学、药物经济学、药品监管、药品生产供应管理、医疗保险管理、卫生管理和价格管理等方面专家组成,负责国家基本药物的咨询和评审工作。
医保目录的专家组成更复杂,分为评审专家、测算专家和谈判专家。评审专家分为综合组专家和专业组专家。综合组专家由作风正、业务强、熟悉并热心医疗保障事业、自愿参加目录评审的药学、临床、药物经济学、医保管理专家及工伤专家组成。专业组专家由相关学术团体和行业学(协)会推荐。测算专家由地方医保部门及相关单位推荐的医保管理、药物经济学等方面的专家组成。分为基金测算组和药物经济学测算组,分别从医保基金影响和药物经济学评价两方面针对谈判/竞价药品提出评估意见。谈判专家由医保部门代表以及相关专家组成,负责与企业进行现场谈判/竞价。
从专家的组成来看,医保目录所需要的专家更复杂,而且医保局还制订了专家库,制订工作规则和廉政保密、利益回避等规定。需要和专家沟通交流的环节也更多。
为什么医保目录可以一年就调整一次呢?这可能与医保目录可以调整的药品范围有关。
医保目录的调整分为新增目录(目录外)和目录内药品的医保范围的调整。医保目录的产品有限定医保剂型和适应证,基药目录没有限定适应证但是限定具体的剂型和规格,因此基药目录的调整主要就是对产品的剂型和规格进行删减。这意味着每一次基药目录的调整都需要对国内已上市的所有批文库的产品做一次筛选。
根据以上规则推算,专家组最终所形成的的基本药物的备选目录将涉及5000个品种,筛选条件是在市场上一定要有一定的覆盖面才有可能入选,符合这一条件的产品非常多的,也包括了所有在国家医保、但不在国家基药的品种在内。
基药目录第三步的审核投票,主要参考的标准便是《药品临床综合评价管理指南(2021年版试行)》,其中提到了“从安全性、有效性、经济性、创新性、适宜性、可及性6个维度开展科学规范的药品临床综合评价”,评价主要用于遴选疾病防治基本用药等决策目的,最后确定1000个品种的名单。
相对地,2020年起医保目录就开始缩减能够进入新增医保目录的药品范围。2022年医保目录需要研究有变化的药品共343个,而基药目录可能需要新增的药品就超过315个。两相比较,虽然医保目录调整的流程更复杂,但是基药目录所需要研究的药品太多,实际工作量会更多。
2.业界为何如此看重基药目录?
即使进入基药目录,也不一定意味着进入医保目录。
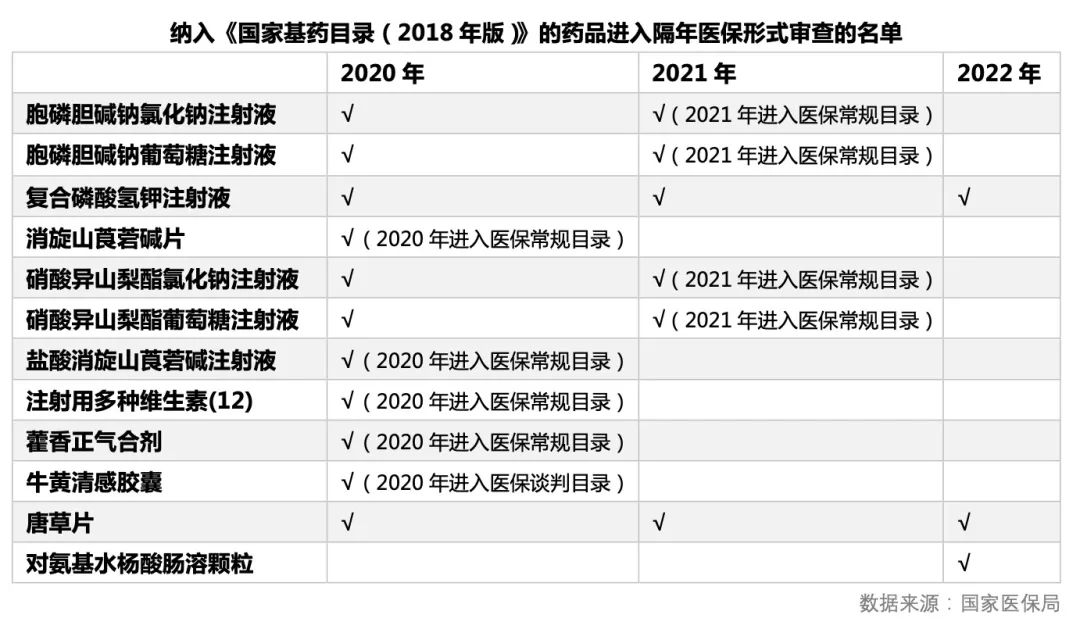
2020年起,纳入《国家基药目录(2018年版)》的药品都有望进入医保目录。纳入《国家基药目录(2018年版)》的药品并进入形式审查名单的数量,从2020年的11个下降到2021年3个,复合磷酸氢钾注射液和唐草片自2020年以来一直没有成功进入医保目录。
从胞磷胆碱钠氯化钠注射液、硝酸异山梨酯氯化钠注射液、注射用多种维生素(12)等纳入《国家基药目录(2018年版)》的9个药品最终进入了医保目录,由此可见,通过国家基药目录是为数不多的不被获批时间限制的进入医保的条件。对于没有新增适应的上市已久的非医保产品特别是中药来说,想进入医保,敲门砖就是基药目录。
虽然通过基药目录进入医保也有一定的机会成本,但是如果不通过基药目录进入医保就需要新增适应证,新增适应证获批后申请进入医保目录时间成本更高,而且还需要投入千万级别以上的临床费用才可能获批新适应证。药厂更愿意投资自己的产品进入基药目录。
业界关注基药目录更多是其在医疗机构的配备和使用的政策落地,进入基药目录对于医院开发和上量有推动作用。
2019年10月,国务院办公厅《关于进一步做好短缺药品保供稳价工作的意见》中规定:对基药的配备使用提出了“1+X”的相关要求,即逐步实现政府办基层医疗卫生机构、二级公立医院、三级公立医院基本药物配备品种数量占比原则上分别不低于90%、80%、60%,推动各级医疗机构形成以基本药物为主导的“1+X”(“1”为国家基药目录、“X”为非基本药物,由各地根据实际确定)用药模式,优化和规范用药结构。
2021年8月10日,国家卫健委和国家医保局联合发布的《关于印发长期处方管理规范(试行)的通知》中规定:医疗机构开具长期处方,鼓励优先选择国家基本药物、国家组织集中采购中选药品以及国家医保目录药品。同时还规定 :各地医保部门支付长期处方开具的符合规定的药品费用,不对单张处方的数量、金额等作限制。
2022年4月与5月,国家卫健委发布《关于印发国家三级公立医院绩效考核操作手册(2022版)》和《国家二级公立医院绩效考核操作手册(2022版)》,涉及基药使用的有三个指标,分别是:门诊患者基药处方占比、住院患者基药使用率和基药采购品种数占比,其中基药采购品种数占比是新增指标,剔除了纳入国家医保目录中谈判类药物收入后的医疗收入增幅情况的指标。
相对应基药目录能在临床使用的保障,医保目录药品的优先使用却没有政策的支持,虽然为了保障医保谈判药物的使用,医保部门2021年推动了“双通道”的政策,但这条路径却并没有完全打通,这意味着医保谈判药物还需要进入基药目录才有可能解除临床用药上的限制。
此外,基药目录如何向专科用药倾斜也是业界关注的,基药目录可能更关注慢性病,但是对于专科用药如肿瘤和儿童药的配备相对有限。以眼科为例,2018年版基药目录中,眼科西药用药仅有12种,已经不符合当前的临床基本用药需求,有数据显示 2018年版基药目录中眼科用药品种还不足眼科临床实际用药品种总数的50%。
医保目录管医保产品的适应证和价格报销问题,基药目录管医疗机构的使用问题,一直以来,基药目录、医保目录“双目录”局面给医院的药品配备与管理造成一定困扰,也加大了广大制药企业的准入成本。
2022年8月24日,河北省沧州市渤海新区黄骅市成立了卫生健康和医疗保障局,这是国内公开报道的首个卫生与医保合并部门,该部门的成立让业界思考,会不会未来卫健委和医保局也会合二为一,会不会更进一步地,成立国家大健康部,“一部四局”下辖国家医保局、国家中医药局、国家药监局、国家疾控局。毕竟如果按照行业产值计算,纵观其他万亿级行业,均为单一主管部门,比如:交通行业对应的交通部,能源行业对应的国家能源局。只有我国的医疗/医药/医保行业,分属国家卫健委、国家医保局、国家药监局等三个部委(局)管理。
若是国家下一步计划成立“大健康部”,基药目录是否也将在此时进行调整?会不会基药目录和医保目录将有望得到统一?这些不确定性只有时间可以给到确切答案,而改变后的确定性却值得格外关注。
(来源:E药经理人)